Чому вакцини проти коронавірусу – не "експериментальні" і не "маловивчені": етапи перевірки

Вакцинація проти COVID-19 – єдиний спосіб захистити себе від важкого перебігу та смерті. Сумнівів немає – вакцинація рятує життя, однак в Україні щеплено близько 45% людей принаймні першою дозою. Це не так багато, як в інших країнах. Чому? Бо страх та маніпуляції часто заважають людям сприймати правдиву інформацію. Пропонуємо відкинути емоції та поглянути на тему вакцинації з точки зору науки.
Як вдалось розробити вакцини проти COVID-19 так швидко, чому їх ефективність та безпечність доведена, а подібні побоювання – безпідставні.
Безпечність вакцин вивчена: ось чому
Передусім наголосимо, що усі вакцини, які допущені до використання ВООЗ, європейськими чи американськими регуляторами, пройшли основні фази дослідження. Тобто, вони не є "маловивченими", навпаки – вони пройшли усі етапи перевірки! Різниця лише у швидкості проведення цих досліджень.
Зазвичай процес розробки, різних етапів клінічних досліджень, затвердження вакцин триває 10 – 15 років. У випадку з вакциною проти COVID-19 увесь процес тривав лише 11 місяців (січень-грудень 2020 року).
Що допомогло отримати вакцину швидше:
- перевірені, напрацьовані методи розробки вакцин;
- збільшення бюджету,
- об’єднання наукової спільноти.
Крім того, у вчених уже були певні знання про коронавіруси тому, що вірус SARS-CoV-2 – не перший в історії. Цей вірус є членом сімейства коронавірусів, а їх існує сотні.
Спалахи інших коронавірусів уже теж були – їх спровокували вірус SARS у 2002 році й MERS у 2012 році. Вони викликали захворювання схожі за симптомами на COVID-19. Однак інфекції не поширювались так швидко та не спричиняли стільки важких випадків. Проти цих хвороб також почали розробку щеплень, були вакцини-кандидати, які вивчали в клінічних дослідженнях.
Тобто схожі коронавіруси досліджувалися, науковці вже мали дані про структуру, геном та життєвий цикл цього типу вірусу, а також певні напрацювання у розробці вакцин. Це все разом змогло прискорити процес розробки препарату проти COVID-19.
Важливо! Почати робити щеплення та масово використовувати вакцину можна лише після того, як препарат пройшов відповідні фази клінічних випробувань. Під час цих випробувань досліджують два головні аспекти – чи вакцина безпечна та чи вона ефективна.
Як досліджують безпечність та ефективність вакцин
Джерело: Вокс Україна
Загалом, щоб вакцина з'явилась на ринку, вона має пройти 5 етапів досліджень – два доклінічних (їх проводять в лабораторії, без участі людей) та три фази клінічних досліджень, які проводяться за участю людей.
Спершу вакцину тестують на тваринах – вивчають, які ланки імунної системи вона активує та чи формується імунна пам’ять.
Далі стартують клінічні дослідження за участі невеликої групи людей – 10 – 100 добровольців. На цьому етапі перевіряють наскільки безпечна вакцина та чи формує вона імунну відповідь, а також ймовірні побічні реакції.
Наступний крок – друга фаза, де вакцину тестують за участі кількох сотень людей та визначають оптимальні схеми щеплення, вивчають безпечність препарату та продовжують досліджувати імунну відповідь.
Перші дві фази є своєрідним пропуском для проведення третього етапу. Успішні результати лише цих етапів не дають жодних підстав говорити про безпеку та ефективність вакцини.
Третя фаза клінічних досліджень є одною з найголовніших та наймасштабніших – вона передбачає рандомізовані й плацебо контрольовані дослідження на десятках тисяч людей.
Тобто одній групі людей дають вакцину, іншій – плацебо. При цьому вони не знають, що отримають – плацебо чи справжню вакцину. Цього не знають й вчені, які оцінюватимуть результати.
Таким чином науковці отримують показник ефективності вакцини – тобто наскільки вакцина знижує ризик захворіти у порівнянні з плацебо.
Тобто вакцини проти коронавірусу пройшли усі ці етапи?
Так! За даними Всесвітньої організації охорони здоров’я (ВООЗ), вакцини проти COVID-19 повинні мати понад 50% ефективності. Препарати, які допущені до використання, достатньо безпечні й ефективні.
Крім того, є ще четверта фаза – постмаркетинговий нагляд. Вона триває після затвердження, ліцензування та початку застосування вакцини з метою виявлення побічних ефектів та довгострокових наслідків вакцини.
Висновок! Той факт, що вакцини проти коронавірусу з'явились так швидко – це результат одночасної роботи тисяч дослідників у всьому світі та значного фінансування. Все для того, щоб можна було ефективно та швидко почати рятувати людські життя.
Ще до створення жодної у світі вакцини не було докладено одночасно стільки зусиль і ресурсів, як до розробки вакцин проти COVID-19. Однак попри швидкі темпи розробки, вакцини обов’язково проходять всі стадії клінічних досліджень, а тому є безпечними й ефективними.
Як діють вакцини проти COVID-19
Джерело: Platforma
Мета будь-якої вакцини – навчити імунітет боротися проти реально збудника хвороби до того, як він потрапить в організм. У випадку з вакцинами проти COVID-19 – навчити імунну систему розпізнавати компоненти SARS-CoV-2 й знешкоджувати вірус, щоб уникнути ускладнень.
Наразі є чотири типи вакцин проти COVID-19. Важливо зауважити, що жодна з них не викликає інфекцію, а тільки знайомить наш організм зі збудником.
Так, у китайській вакцині CoronaVac використовують вбитий вірус. Це більш традиційний тип вакцин – інактивований.
А от векторні вакцини, як от Covishield (AstraZeneca), чи мРНК-вакцини (Pfizer і Moderna) та субодиничні, наприклад, Novavax, показують імунній системі лише головний антиген – білок-шип SARS-COV-2.
Завдяки цьому імунні клітини реагують на щось чуже та передають сигнал далі, щоб підібрати специфічний захист у вигляді антитіл і Т-лімфоцитів.
Важливо! Вакцини формують тривалий імунітет і захищають від симптомів хвороби. Але від самої можливості інфікуватись вакцина не захищає на 100%, тому так важливо носити маски та уникати масових зібрань.
Якщо вірус потрапить в організм людини і знайде необхідні йому рецептори, щоб проникнути в клітину, зараження відбудеться. АЛЕ! Антитіла, які сформувала імунна відповідь завдяки вакцині, нейтралізують частину вірусних часток, а спеціальні Т-лімфоцити знищать уже інфіковані клітини. Саме це не дасть інфекції викликати важкі симптоми й ускладнення від хвороби.
Однак, вакцина може мати побічні ефекти різних ступенів та тривалості, зокрема, підвищення температури тіла, біль та набряк у місці уколу, відчуття втоми, головний біль, біль у м'язах та суглобах, нудота, діарея. Проте такі реакції організму є короткочасними. Це точно краще, ніж перехворіти на коронавірус, адже ніхто не знає який перебіг захворювання буде саме у нього чи рідних. І краще, ніж довготривалі наслідки COVID-19, як от порушення пам’яті, депресія чи розвиток інших захворювань.
Чому вакцини проти коронавірусу не змінюють ДНК
Джерело: Gavi The Vacination Alliance
Серед тих, хто не хоче вакцинуватись проти коронавірусу, можна почути думку, що щеплення може змінити ДНК людини. Відразу зауважимо, що це йдеться про мРНК-вакцини – цю технологію використовували у Pfizer та Moderna.
Насправді ж, мРНК-вакцини не містять живого вірусу, але й не втручаються в ДНК людини.
 Вакцини не змінюють ДНК / Фото Unsplash
Вакцини не змінюють ДНК / Фото Unsplash
мРНК-вакцина працює шляхом введення "в організм інструкцій" для вироблення антитіл. Під інструкціями мається на увазі послідовність мРНК – матричної або інформаційної РНК (молекули, яка допомагає клітинам будувати специфічні для захворювання антитіла).
У складі мРНК-вакцини немає спеціальних ферментів, як, наприклад, у ВІЛ, тому ця вакцина не може вплинути на ДНК.
РНК та ДНК-вакцини дають нашому організму необхідний генетичний код, і наша імунна система виробляє антигени сама. Технологія мРНК-вакцин насправді не нова: вчені її вивчали десятиліттями.
Пандемія коронавірусу пришвидшила їхній розвиток. І тепер світ має мРНК-вакцини.
Яка вакцина найкраща
Усі вакцини, схвалені для використання ВООЗ, мають високу ефективність у запобіганні важкого перебігу COVID-19, госпіталізації і смерті. Тому найкращою вакциною буде та, яка доступна для вас!
Наразі світ має дві мРНК-вакцини, які містять інструкцію про спайк-білок – від компанії Moderna та від компанії Pfizer/BioNTech.
Чотири векторні вакцини, які не реплікуються, з них одна доступна в Україні – AstraZeneca.
У світі вже зареєстровано і використовується 7 інактивованих вірусних вакцин, до таких належить CononaVac, яким теж вакцинують в Україні.
Представників субодиничних протеїнових вакцин (Novavax), які містять окремі компоненти вірусу, в Україні немає.
Цікаво, що станом на грудень у світі з'явились ще 136 кандидатів на вакцину проти COVID-19, вони проходять клінічні випробування. Ще 194 кандидати на доклінічній розробці.
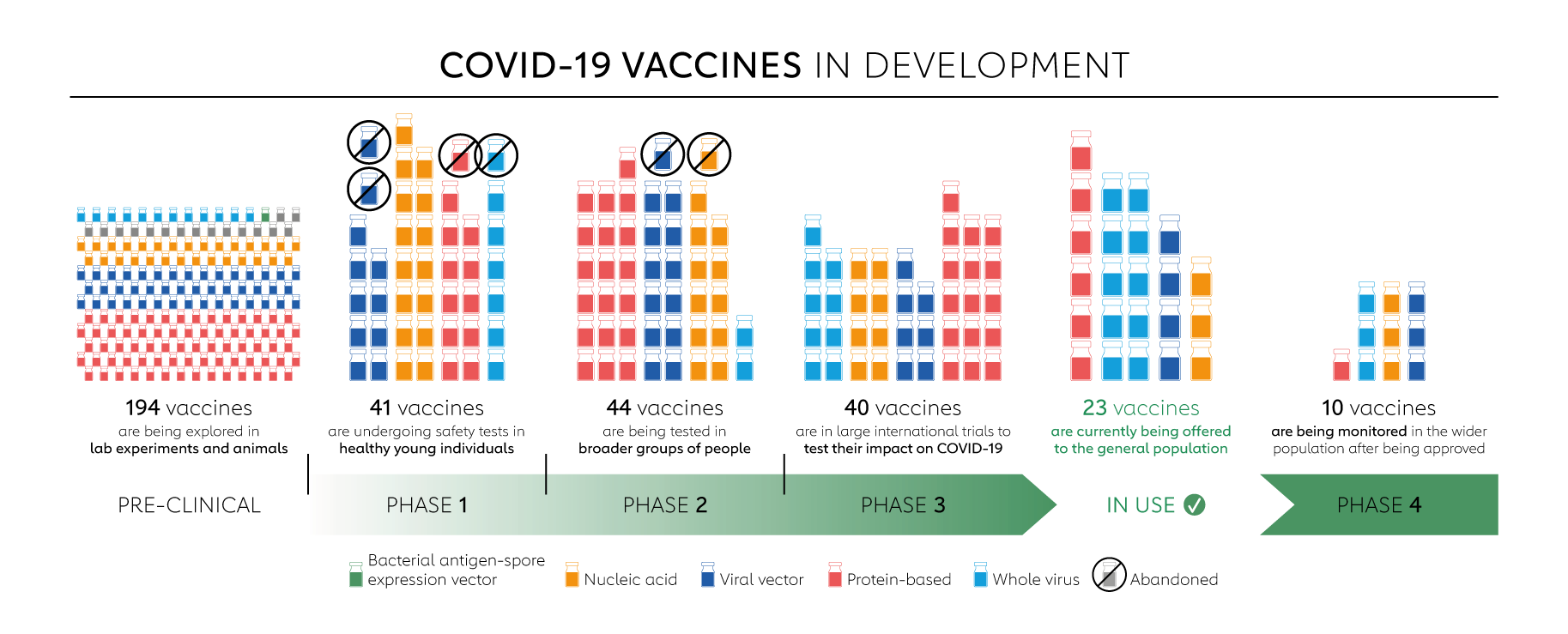
Вакцини-кандидати проти COVID-19 / Скриншот 24 канал / Джерело: Gavi The Vacination Alliance
Ефективність вакцин
Джерело: МОЗ
Усі вакцини, які дозволені для проведення щеплень в Україні, схвалені Всесвітньою організацією охорони здоров’я для екстреного використання. До появи мутацій, майже більшість з них демонстрували майже в 100% ефективність у формуванні імунної відповіді за умови введення двох доз.
Згодом, з появою мутацій вірусу, показники дещо знизилась, однак усі вакцини все ще є достатню ефективними для різних штамів. Адже ці мутації – лише точкові зміни на поверхні вірусу.
- AstraZeneca
За останніми даними досліджень, дві дози AstraZeneca захищають від важкої хвороби та госпіталізації з ефективністю 92% для штаму коронавірусу Дельта та 86% для штаму Альфа.
Різні дослідження показали, що вакцина на 80% зменшує ризик заразитися коронавірусом та майже у два рази зменшує ризик інфікувати ваших невакцинованих близьких і рідних, якщо ви все ж таки захворієте.
- Coronavac
Щодо цієї вакцини було найбільше суперечливих даних про ефективність, адже перше велике клінічне дослідження, яке проводили в Бразилії, показало ефективність CoronaVac проти симптоматичного прояву коронавірусної хвороби лише в 51%.
Однак, пізніші результати чилійського дослідження, проведеного в лютому – квітні 2021 року показали, що ефективність Coronavac/Sinovac становить 65,9% у запобіганні захворюванню на COVID-19. На 87,5% у попередженні госпіталізації та 86,3% у запобіганні смерті.
- Comirnaty/Pfizer
Ефективність проти початкового варіанту вірусу SARS-CoV-2 – 95%. Серпневі результати дослідження показали, що вакцина від Pfizer має ефективність 93,7% проти симптоматичного захворювання, викликаного штамом "Альфа", та 88% для штаму "Дельта".
- Moderna
Moderna (mRNA-1273) показала ефективність у запобіганні інфікуванню штамом "Дельта" у 73,1%. Ефективність вакцини у запобіганні важкому перебігу та смерті від штаму "Дельта" становить 96,1%.
Якщо будь-яка з вакцин виявиться менш ефективною проти одного або кількох із цих варіантів, регулятори рекомендуватимуть виробника змінити її склад. Тоді вакцина буде дієвою і проти нових варіантів вірусу.
Також наразі у світі активно обговорюють введення бустерної дози вакцини через 6 місяців після стандартного курсу вакцинації. А також терміни проведення ревакцинації (повторного курсу щеплень).
Наразі ж важливо продовжувати вакцинуватися та дотримуватися рекомендацій організацій охорони здоров'я.
Источник: healthy.24tv.ua/